ヘルプマン
2017.02.15 UP

健康上の問題がなく、ふつうに日常生活を送れる生存期間のことを「健康寿命」という。高齢化が進む日本では、健康寿命と平均寿命の差が広がっており、2010年に公開されたデータでは、男性で9.02年、女性で12.40年である*。つまり、人生最後の約10年間は、医療や介護が必要になるということだ。しかし、そうした状況を悲観せず、「機能を支えるために必要なサービスを提供すれば、自立して最期まで自分らしい人生を生きられる」と考え、24時間対応の在宅総合診療を展開するのが医療法人社団悠翔会の理事長、佐々木淳さんだ。今回は佐々木さんに、在宅医療を手掛けた背景、「ケアカフェ」「在宅医療カレッジ」での活動などについてお話を伺った。
*厚生科学審議会地域保健健康増進栄養部会・次期国民健康づくり運動プラン策定専門委員会「健康日本21(第二次)の推進に関する参考資料」より
ALS患者との出会いで価値観が変化。
難病でも人生を楽しむことはできる
大学卒業後、三井記念病院に医師として勤務した佐々木さん。その後、東京大学大学院医学系研究科の博士課程に進んだが、「研究よりも人と向き合う診療がしたい」と考え、地域に密着した病院の副院長や透析センターのセンター長などを務めたという。
「地域医療に携わるなか、病気になる前に対処しておけば悪化を防げたと考えられるケースが少なくありませんでした。しかし当時、日本では予防医療に対する意識が低く、専門の医師もほとんどいなかったのです。あくまで医師の仕事は、かかった病気を治すことですから。予防医療の概念を浸透させるには、社会構造自体を変えることが必要だと感じましたね。そこで、病院とは違う角度でアプローチできる戦略コンサルティング会社に興味を持ち、マッキンゼー・アンド・カンパニーから内定を得たのです」
佐々木さんは内定者として入社準備を進める一方、新宿区内の医療機関で週に2日、在宅診療のアルバイトも開始した。そこで、あるALS(筋萎縮性側索硬化症)患者と出会ったことがきっかけになり、コンサルティング会社には入社せず、在宅療養支援診療所を開設することにしたという。
「ALSは筋肉が萎縮していく難病です。症状が進めば呼吸器を装着しなくてはなりませんし、家族の24時間看護が必要になります。ご本人にも家族にも辛い病気であるはずですが、この女性患者さんは、『お医者さんが呼吸器を最適なスピードに設定にしてくれれば、つらくはない』と。さらに、胃ろうを設置していながら、ご主人と毎日、赤ワインで晩酌を楽しまれていました」
病気になった当初、彼女の目の前で晩酌することを申し訳なく思ったご主人は、食事を外で済ませることも多かったという。しかし、ALSであっても、味覚や嗅覚は保たれており、胃ろうから直接摂取すれば酔うこともできる。そこに気付いてからは、二人で毎晩の習慣として赤ワインを楽しむようになったのだ。
「制約があっても工夫で乗り切り、自分らしく幸せに生きていくことができる。通院できないところまで身体機能が低下していても、人生や生活を諦めなくてもいい。自分のいままでの価値観が打ち砕かれたような思いを味わいました」
佐々木さんは、近視の人が眼鏡やコンタクト、レーシック手術などで機能を補うように、福祉用具や介護サービスがさらに発達すれば、自立できる人は増えると考えている。
「低下した機能を補完するテクノロジーがあれば一人で買い物に出かけたり、社会参加できるようになります。自立できるようなサポートをきちんとすれば、誰もが自分らしく人生の主役として生き切ることができるはずなのです」 ▲「健康な人は、病気や障害を不幸だと捉えがちだが、それは『できないこと』にフォーカスしているから。できるように支援する環境があれば、誰もが安心して年齢を重ねることができるはず」と佐々木さん
▲「健康な人は、病気や障害を不幸だと捉えがちだが、それは『できないこと』にフォーカスしているから。できるように支援する環境があれば、誰もが安心して年齢を重ねることができるはず」と佐々木さん
在宅医療では治療するのみでなく、
「よりよい人生を送る方法」を一緒に考える
このALS患者との出会いから3カ月後、佐々木さんは東京都千代田区にMRCビルクリニックを設立する。設立当初から、「通院できない患者のために在宅医療で一通りの科目の診療を行うこと」「24時間の対応を行うこと」そして、「在宅医療チームの一員として患者の生活を支えること」を方針に掲げたという。
「クリニックを開設した2006年当時、在宅医療はほぼ手付かずの分野でした。新宿区などの先進的な地域では24時間対応のクリニックもありましたが、総合診療まで行うところは他にはなかった。地域住民も、そうした選択肢があることさえ知らなかったと思います。治療のみを目的とする一般的な通院医療とは違い、その目的は『よりよい人生を生きるための方法を一緒に考え、コーディネートしていくこと』にあります」
そのため、予防医学的な健康管理から、在宅での看取り、認知症ケアのサポートまで幅広く手掛けている。
「先日、90代の男性を看取りました。慢性的な肺の病気を患ったことがきっかけで85歳のときから診てきた患者さんです。この方は、入院して心不全になった後、『もう延命治療はしない。先生の好きなようにやってください』と在宅医療を任せてくれました。今年の冬も肺炎にかかり、『歳も歳だし、先生には大変お世話になりました』とおっしゃられていました」
亡くなる当日までしっかり食事をとっていたこの患者は、病院で人工呼吸器を着ける延命治療は選ばなかったという。
「本人も家族も最期の時を迎えるイメージができていれば、不安にならず、納得のいく選択ができるのです。私たちの仕事では、本人の目線でその人の人生を見て、水先案内人として選択肢を提示しながら、一緒に考えていくことが大事だと考えています」
在宅医療は地域のインフラでもある
重要なのは質と持続可能な体制づくり
悠翔会では、在宅医療の質を標準化するため、訪問診療に看護師を同行させている。同行によって診療報酬が増額されることはないが、これは「医師のみでなく、看護師の視点からの判断や発想によって、患者の選択肢が増える」と考えてのことだ。
また、機能の低下を見逃さずに回復や維持を図るため、職種横断で行うチーム医療にも取り組んでいる。例えば、食べることができなくなった患者の場合、口腔ケアが必要なこともあれば、うつ病の可能性もあり、また、姿勢の悪さが影響しているケースもある。こうした場合、在宅栄養サポートチームとして歯科医師、歯科衛生士、管理栄養士、地域の薬剤師、理学療法士、マッサージ師を集め、各専門分野の知見を集約し対策を考えていくのだ。
「院内や地域の専門家を集めてサポートチームを組み、3カ月間、集中的に原因を探して取り除く取り組みです。創傷治癒や緩和ケアなど、症状に応じて多様な専門家チームを組んでいます」
現在、悠翔会は10拠点を展開しているが、設立当初は佐々木さん一人でのスタートだった。そこからケアマネジャーを通じて次第に需要が増え、常勤の医師も増員。これまでに患者数は毎年平均300人増を続けており、都内だけでなく、川口、川崎、柏など、近県のベッドタウンにも展開。現在の総患者数は3,000人となっており、年間の延べ訪問件数は10万件に上っている。
「設立から5年半の間、24時間の対応は私一人が担当していました。日本では『在宅医療は開業医の領域』と思われがちで、ともすれば、一人の医師が24時間対応を続けることが美談となります。しかし、海外の医療先進国では国家レベルで取り組んでおり、個人に任せる国などないのです。個人でがんばり続けるのは限界がありますし、地域が連携してチームで取り組んでこそ、どの医師にかかっても一定以上の医療の質が担保される地域医療インフラとなるのです」
2010年には、持続可能な医療体制をつくるため、24時間対応を専門に行う救急診療部を設立。夜間は非常勤の当直医2人を待機させる方法をとり、土日は専任の医師に任せ、常勤の医師には十分な休息を与える体制とした。その結果、患者の対応満足度は上がったという。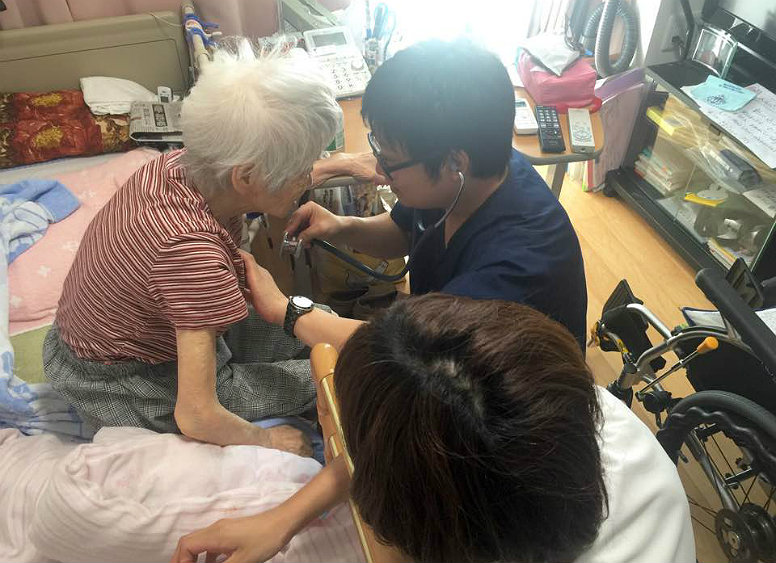 ▲悠翔会のクリニックでは、往診時、必ず看護師が1人同行するルールとなっている
▲悠翔会のクリニックでは、往診時、必ず看護師が1人同行するルールとなっている
地域が連携できる体制づくりに向け、
ケアカフェや在宅医療カレッジを開催
地域インフラとしての在宅医療を目指す佐々木さんは、職種横断での地域の体制づくりにも積極的に取り組んでいる。
「地域ごとのベストチームで治療・介護に当たるために、ケアマネジャーや訪問看護師、介護関係者などと顔の見える関係性をつくり、お互いの得意分野を知ることが近道だと考えました。そこで、対等にディスカッションできる場として『ケアカフェ』を開催することにしたのです。みんなが楽しく参加できるプログラムを用意し、対話できるコミュニティにしたいと考えました」
現在、7拠点でケアカフェを開催しており、その会費はわずか500円だ。ケアマネジャーやヘルパー、介護福祉士、歯科医師、見守りサービス会社、さらには家族を看取った経験のある人まで、みんなが手弁当でお菓子を持ち寄って集まり、交流を楽しんでいるという。
「多いときは、200人が参加しています。ケアカフェのおかげで、『このケアマネジャーが合いそう』『あの歯科医師にお願いできる』というイメージができますね。地域ぐるみで、最期までサポートしていく体制を目指しています」
また、多職種の人々が集まり、新たな技術や知識を学ぶ場である「在宅医療カレッジ」も2年前からスタートした。
「在宅医療においては、そこに関わる誰もが同じ意識で学びのプロセスを踏んでいくことが重要です。医師のみでなく、ヘルパーや介護施設の経営者や職員まで、職種を超えて意識共有し、互いにどんな役割を持ち、各自がそこにどう取り組めばいいのかを理解していけるよう、さまざまな講師を招いて学びのフレームワークを提供しています。職種を超えて意識を高め、相互の役割を生かす多様なフレームをつくっていくことが真の課題解決につながると考えています」 ▲毎月開催されているケアカフェ「医療&介護カフェAdachi」の様子。この活動は、足立区内の介護・医療事業者が顔の見える関係をつくろうと2014年にスタート。佐々木さんは発起人のひとりだ。2017年1月には、足立区の依頼で同カフェによる区民フォーラムを開催した
▲毎月開催されているケアカフェ「医療&介護カフェAdachi」の様子。この活動は、足立区内の介護・医療事業者が顔の見える関係をつくろうと2014年にスタート。佐々木さんは発起人のひとりだ。2017年1月には、足立区の依頼で同カフェによる区民フォーラムを開催した ▲「在宅医療カレッジ」は、月に一度開催。2018年からはテキストやe-ラーニングで学べる体制とし、セルフでテストとチェックまでできる仕組みを提供する予定だ
▲「在宅医療カレッジ」は、月に一度開催。2018年からはテキストやe-ラーニングで学べる体制とし、セルフでテストとチェックまでできる仕組みを提供する予定だ
心のケアまで行う介護職は
地域を支えるキーパーソンとなる
今後の地域包括ケア体制において、介護に携わる人の役割はどうあるべきなのだろうか。
「元気な人のケアは介護スキルがあればできます。しかし、死に向かう患者さんやご利用者さんの場合、その尊厳を守り、生活の質を高めていくことが重要であり、いかに納得してケアを受けてもらうかがカギになると思います。つまり、在宅医療や介護に携わる全ての人に、『心のケア』というさらに高いスキルが求められるのです。また、一般には『高齢者になるほど、医療依存度は高まる』と考えられていますが、医療は病気を治すことを前提とするため、終末期に近づくほど需要が高まるのは、医療よりもむしろケアの領域です。人生に関わっていくケアを充実させていくべきであり、その専門職こそが介護職だと考えています」
また、後期高齢者が倍増する時代になれば、医師はさらに多くの患者を診ることになり、本来の役割である病気を治す医療に専念せざるを得なくなるだろう、と佐々木さんは話す。
「そのとき、彼らの心に寄り添ってサポートしていく中心となるのは、介護職であり、今後のキーパーソンといえるのです。日本の地域包括ケアシステムはいま、次のステージに向かっている最中であり、この高齢社会の課題先進国で仕組み化できれば、海外における介護にも大きな影響を与えるでしょう。自分や子どもたちの未来のために、私自身も多職種の交流や学びの場づくりの活動を続けていきます」
介護に携わる人が、高齢者の人生に寄り添うケアを実践していくことにより、地域全体を支えていく――10年、20年先を見据えてさまざまな活動を続ける佐々木さんのビジョンが実現すれば、「日本の介護」への注目度はますます高まっていくはずだ。
【文: 上野真理子 写真: 刑部友康】
